В период беременности женщине следует особенно чутко относиться к своему здоровью. Но что делать, когда внешние факторы негативно влияют на самочувствие будущей мамочки?
Физиотерапия является областью медицины, которая использует природные факторы лечения: свет, тепло, магниты, воду, токи.
Физиопроцедуры избавляют от боли и отеков, улучшают микроциркуляцию крови, снимают спазмы и напряжение. Более того, они не оказывают побочных эффектов на организм, воздействуя только на очаг патологии.
Физиотерапия позволяет вылечить и провести профилактику многих заболеваний без использования медицинских препаратов, что делает этот метод незаменимым при беременности.
Показания к физиотерапии при беременности
Беременность является периодом, когда женщина максимально чутко относится к своему здоровью. И не мудрено: ведь беременным женщинам противопоказаны многие медицинские препараты, а появившаяся во время вынашивания ребенка болезнь требует быстрого и эффективного лечения.
Чтобы избежать многих заболеваний и подготовить свой иммунитет отвечать «за двоих», физиотерапия подходит лучше всего!
Физиотерапевтическая методика широко используется женщинами при подготовке к беременности, ведь именно в это время нужно привести организм женщины в полную «боевую готовность». Более того, физиотерапевтические процедуры очень эффективны в лечении бесплодия у женщин и мужчин.
При беременности физиотерапия назначается в следующих случаях:
- при повышенном тонусе матки;
- при токсикозе;
- при угрозе прерывания беременности;
- при угрозе преждевременных родов;
- в качестве подготовки организма к родам.
Важно отметить положительное влияние физиотерапии в послеродовой период. Она помогает заживлению послеродовых разрывов, является методом лечения трещин сосков, мастопатии и лактостаза.
Какие способы физиотерапии используются при беременности?
Любые методы лечения и профилактики в период вынашивания основываются на одном простом правиле: помочь женщине и не навредить малышу. Поэтому физиотерапевтические процедуры в период вынашивания должны быть максимально щадящими.
Чаще всего назначаются грязе- и водолечение, мягкие массажные процедуры, а также электрорелаксация, иглотерапия, электрофорез, гелиотерапия.
Противопоказания к физиотерапии при беременности:
- психические расстройства;
- онкологические заболевания;
- маточное кровотечение.
Напомним, что каждая процедура физиотерапии является лечебной и должна проводиться под наблюдением врача. Именно физиотерапевт сможет назначить оптимальное количество процедур и учесть все нюансы.
Не занимайтесь самолечением: вы в ответе не только за себя, но и за своего малыша!
Косметологические процедуры противопоказаны во время беременности и в период лактации.
Электрофорез
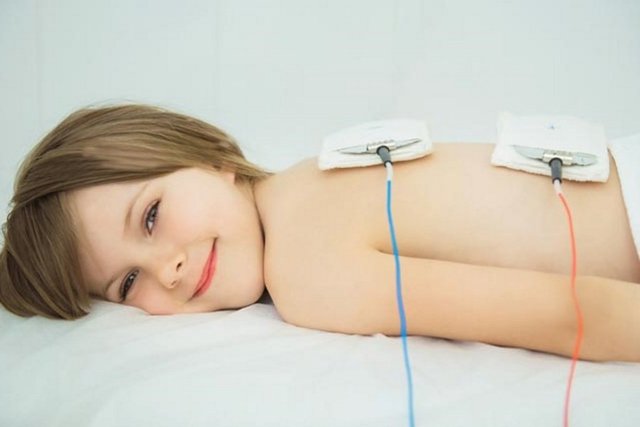
Электрофорез — это современный высокотехнологичный вид физиотерапевтического лечения, которое заключается в трансдермальной (через кожу) доставке лекарственных средств к болезненному участку без необходимости делать инъекцию в мышцу или мягкую ткань, вводить лекарство через вену или принимать таблетки. Вместо этого жидкое лекарство наносится на смоченную влагой подушечку, а затем прикладывается на больное место. Затем к подушечке прикрепляют провода к устройству для электрофореза, которое подает слабый постоянный электрический ток, который переносит заряженные частицы лекарства через кожу. Лекарство может вводиться как с положительного полюса, таки с отрицательного, в зависимости от типа лекарства. Это безопасно, эффективно и недорого. Электрофорез может помочь при различных заболеваниях, таких как бурсит, тендинит, при лечении последствий травм, при лечении рубцовой ткани. Также электрофорез у детей применяется для лечения неврологических заболеваний и болезней дыхательной системы.
Ионофорез
Существует более современная модификация электрофореза – ионофорез, в которой для введения лекарства используются специальные пластыри длительного ношения, подключенные к очень слабому источнику постоянного тока (аккумулятору).
При лечении ионофорезом пластырь носят в течение определенного времени, в зависимости от принимаемого лекарства. Некоторые пластыри можно носить до 24 часов. Ребенок не почувствует боли от лечения.
Возможно лишь легкое покалывание во время ношения пластырей.
Преимущества электрофореза для детей
Очень важно, что трансдермальное введение лекарственных средств позволяет уменьшить действующую дозу медикаментов, уменьшая побочные эффекты, предупреждая возможные аллергические реакции. Например, для введения местного воздействия применяют 5–10% растворы веществ, а для сегментарно-рефлекторного воздействия 1–2% растворы.
Электрофорез позволяет максимально прицельно вводить лекарство в пораженную область, причем без болезненных и пугающих детей инъекций. Также воздействие лекарства растягивается по времени, снижая единовременную его концентрацию в крови. Происходит это и потому, что в коже создается временное «депо» лекарства, которое постепенно поступает в кровь.
Лекарство может сохранять высокую концентрацию в коже до 21 дня.
Среди различных систем доставки лекарств, доступных сегодня, система трансдермальной доставки лекарств показала наилучшие результаты по улучшению качество жизни маленьких пациентов из-за главного преимущества: избежание метаболизма лекарственного средства при первом прохождении через печень, что значительно снижет эффективность лекарства. Другие клинические преимущества включают контролируемую доставку лекарств с поддержанием стабильных концентраций в плазме крови без боли. Роговой слой, который является самым верхним липидным слоем кожи, действует как барьер для поглощения высокополярных и гидрофильных лекарственных средств. Проникновение или всасывание таких лекарственных средств может быть улучшено с помощью различных усилителей проникновения (димексид) и физико-механических методов. В настоящее время электрофорез и ионофорез стали очень полезными методами, которые обеспечивают перенос заряженных молекул лекарств через биологические мембраны и ткани с использованием слабого электрического тока.
Сколько длится процедура электрофореза?
Длительность процедуры зависит от характеристик вводимого лекарственного средства и параметров электрического тока. В среднем, в зависимости от возраста ребенка, процедура может занимать от 2-3 минут до 20 минут. При работе с детьми обычно начинают с минимального времени аппликации и минимальной силы тока. В дальнейшем время процедуры может постепенно увеличиваться.
Побочные эффекты и риски электрофореза
Электрофорез — это безопасная процедура. Во время лечения важно избегать прямого контакта с электродами, так как это может привести к легкому поражению электрическим током. Большинство детей во время процедуры испытывают чувство покалывания иглами или жжения. Более серьезные побочные эффекты встречаются редко и, обычно, непродолжительны. Побочные эффекты электрофореза могут включать:
- Покраснение обработанной кожи
- Зуд обработанного участка в течение короткого времени после лечения
- Маленькие пузыри (пузырьки) на месте введения лекарства
- Сухая и потрескавшаяся кожа или развитие дерматита
- Синяки или волдыри, если сила тока слишком велика
- Умеренное утолщение кожи при частом лечении, с которым можно справиться, уменьшив частоту процедур
Хотя ожидается, что эти побочные эффекты от электрофореза исчезнут в течение нескольких дней, можно использовать смягчающие и увлажняющие средства несколько раз в день, чтобы уменьшить симптомы. Иногда может потребоваться применение местных кортикостероидов.
При каких заболеваниях используют электрофорез?
Элктрофорез используют как для местного лечения или обезболивания, так и с другими терапевтическими целями:
- Уменьшение воспаления
- Рассасывание отеков и лимфостаза
- Расслабление спазмированных мышц
- Снижение образования кальцификатов
- Лечение рубцовых изменений
Лекарственный электрофорез проводят при лечении заболеваний:
- Нарушения мышечного тонуса
- Полиневропатии
- Нарушения сна
- Энурез
- Синусит, тонзиллит, отит
- Воспалительные бронхо-легочные заболевания
- Лечение глазных болезней, и коррекция нарушений зрения
- Заболевания мочевыделительной системы
- Болезни желудочно-кишечного тракта
- Кожные болезни
- Послеоперационный период
Противопоказания к электрофорезу
Электрофорез не следует применять у детей:
- С эпилепсией или с судорогами в анамнезе
- С сердечными заболеваниями или с кардиостимулятором
- При наличии металлических имплантатов
Следует отложить лечение, если у ребенка есть недавняя рана, кожный трансплантат или рубец в области на которую будет наложен электрод, поскольку электрофорез может быть болезненным, а лечение менее эффективным.
Сочетание с другими физиотерапевтическими процедурами
Лекарственный электрофорез не сочетают с другими видами токов на одну и ту же зону, а также с ультрафиолетовым облучением. Его можно сочетать с проведением тепловых процедур лампой соллюкс, грелкой, парафином, озокеритом, грязями. При проведении лекарственного электрофореза комплексно (т.е. в один день) можно применять общие ванны, душ, лечебную гимнастику.
Как записаться на курс физиотерапии?
Направление на консультацию врача-физиотерапевта выдает лечащий врач-педиатр, а также при лечении у врача –узкого специалиста это может быть невролог, ЛОР врач, уролог, ортопед или врач другого специальности. При наличии показаний врач физиотерапевт индивидуально подбирает оптимальный курс для ребенка. Записаться на прием и получить консультацию можно круглосуточно по телефону: +7 (812) 331-24-22
Педиатра и врача физиотерапевта также можно вызвать на дом.
Стоимость одной процедуры электрофореза – 650 руб
Вызов врача online Запись к врачу online
Или по телефону +7 (812) 331-24-22
Принципы лечения и ведения больных невралгией тройничного нерва
Невралгия тройничного нерва (НТН) – заболевание, проявляющееся резкими лицевыми болями в зонах иннервации его ветвей. Болевые приступы часто провоцируются легким прикосновением к коже так называемых курковых зон: участков губ, крыльев носа, бровей. В то же время сильное давление на эти зоны облегчает приступ.
Тактика ведения больных НТН должна предусматривать:
- диагностику заболевания, включающую общее клиническое, отоларингологическое, стоматологическое и инструментальное обследования;
- выявление этиологических факторов;
- консервативное лечение;
- хирургическое лечение.
Основными целями лечения НТН являются купирование болевого синдрома и предупреждение рецидивов заболевания.
Консервативное лечение подразумевает лекарственное лечение и физиотерапию.
Примерно в 90% случаев НТН эффективно применение противоэпилептических препаратов. Первым из них был применен фенитоин, однако с 1961 г.
до настоящего времени широко применяется более эффективное средство – карбамазепин, справедливо считающийся препаратом первого выбора для лечения больных НТН.
Начальная доза составляет 200–400 мг/сут, постепенно ее увеличивают до прекращения болей, в среднем до 800 мг/сут в 4 приема, а затем уменьшают до минимально эффективной дозы. При лечении карбамазепином в 70% случаев удается купировать болевой синдром.
Препаратами второго ряда являются фенитоин, баклофен, вальпроевая кислота, тизанидин, антидепрессанты.
Фенитоин при обострениях болезни назначают в дозе 15 мг/кг в/в капельно в течение 2 ч однократно.
Баклофен принимают внутрь во время еды. Начальная доза – 5 мг 3 р./сут, последующее увеличение дозы – на 5 мг каждые 3 дня до достижения эффекта, но не более 20–25 мг 3 р./сут. Максимальная доза – 100 мг/сут, назначаемая на короткое время в условиях стационара.
Окончательная доза устанавливается так, чтобы при приеме препарата снижение мышечного тонуса не приводило к чрезмерной миастении и не ухудшало двигательные функции. При повышенной чувствительности начальная суточная доза баклофена – 6–10 мг с последующим медленным увеличением.
Отменять препарат следует постепенно – в течение 1–2 нед.
Вальпроевая кислота назначается в качестве терапии взрослым в начальной дозе 3–15 мг/сут в 2 приема независимо от приема пищи. При необходимости дозу препарата увеличивают на 5–10 мг/кг/нед.
Максимальная доза составляет 30 мг/кг/сут или 3000 мг/сут. При комбинированном лечении взрослым назначают 10–30 мг/кг/сут с последующим повышением на 5–10 мг/кг/нед.
Если принимается решение о переходе на в/в введение препарата, его выполняют через 4–6 ч после перорального приема в дозе 0,5–1 мг/кг/ч.
Тизанидин назначается внутрь. Режим дозирования устанавливают индивидуально. Начальная суточная доза составляет 6 мг (1 капсула). При необходимости суточную дозу можно постепенно увеличивать – на 6 мг (1 капсула) с интервалами 3–7 дней. Для большинства больных оптимальная доза препарата составляет 12 мг/сут (2 капсулы). В редких случаях может потребоваться увеличение суточной дозы до 24 мг.
Амитриптилин рекомендуется принимать внутрь после еды. Начальная доза взрослым составляет 25–50 мг на ночь, затем дозу увеличивают в течение 5–6 дней до 150–300 мг/сут в 3 приема. Большая часть дозы принимается на ночь. Если в течение 2 нед. не наступает улучшение, суточную дозу увеличивают до 300 мг.
Больным в пожилом возрасте при легких нарушениях препарат назначается в дозе 30–100 мг на ночь. После достижения терапевтического эффекта переходят на минимальные поддерживающие дозы – 25–50 мг/сут. Амитриптилин вводят в/м или в/в капельно в дозе 25–40 мг 4 р./сут, постепенно заменяя приемом внутрь. Длительность лечения составляет не более 8–10 мес. [Р.У. Хабриев, А.Г.
Чучалин, 2006; А.С. Кадыков, Л.С. Манвелов, В.В. Шведков, 2011].
Показана витаминотерапия, в основном применение витаминов группы В. Хорошо зарекомендовали себя комбинированные препараты.
Прием анальгетиков считается малоэффективным. К тому же употребление больших доз этих препаратов, связанное с желанием быстро купировать приступ, может привести к появлению абузусных головных болей.
Из физиотерапевтических методов в остром периоде заболевания и во время приступа показано умеренное тепловое воздействие: лампа «Соллюкс», электрическая грелка, ультрафиолетовое облучение больной половины лица. Анальгезирующее и противовоспалительное действие оказывают широко применяющиеся диадинамические токи.
На курс лечения назначают 6–10 процедур, которые проводят ежедневно. Рекомендуют 2–3 таких курса с перерывом в 1 нед. Кроме того, эту процедуру в течение 2–3 мин проводят на области височной артерии и звездчатого узла.
При упорных болях с помощью диадинамических и синусоидальных модулированных токов вводят прокаин, тетракаин, эпинефрин. Анестезирующий эффект при этом выражен больше, чем при использовании гальванического тока.
При длительном упорном болевом синдроме, хроническом течении заболевания увеличивают время воздействия диадинамическими токами до 8–10 мин. На курс лечения назначают 10–18 процедур с 4-дневным перерывом после 10 сеансов.
При лицевых болях, связанных с шейным остеохондрозом, симпатико-радикулярным симптомокомплексом хороший эффект дает воздействие ультразвуком не только паравертебрально, но и на места выхода тройничного нерва по 2 мин на каждую точку через день. В результате такого воздействия лицевые боли не возобновлялись в течение 1 года после лечения [Н.И.
Стрелкова, 1991]. Противопоказаниями к лечению ультразвуком являются склонность к носовым кровотечениям, отслойка сетчатки глаза, острые воспалительные процессы в носовых пазухах, среднем ухе, нарушения мозгового кровообращения.
В период лечения ультразвуком уменьшается не только болевой синдром, но и регионарные и общие вегетативно-сосудистые нарушения.
В подостром периоде при наличии триггерных зон применяется эндоназальный электрофорез 4% раствора прокаина и 2% раствора тиамина, продолжительность воздействия составляет от 10 до 30 мин. Кроме того, его можно осуществлять в виде полумаски и маски Бургонье (при 2-стороннем поражении нервов).
Применяется также электрофорез дифенгидрамина, пахикарпина гидройодида, платифиллина на больную сторону лица.
При артрозе височно-нижнечелюстного сустава проводят электрофорез метамизола натрия, гиалуронидазы; при ревматической этиологии заболевания – салицилатов; при малярийной – хинина; при обменных нарушениях – йода и прокаина.
Эффективно и применение электрического поля ультравысоких частот в олиготермической дозе.
При хронических формах НТН, шейном остеохондрозе с лицевыми болями тригеминального характера назначают массаж лица по 6–7 мин ежедневно или через день. Положительное воздействие оказывают грязевые аппликации на воротниковую область при температуре 36–37°С по 10 мин. На курс назначают 10 процедур. Используют озокерит, парафин или торф.
Успешно применяют бальнеотерапию: сульфидные, морские, радоновые ванны. Нельзя переоценить благотворное воздействие лечебной гимнастики. Санаторно-курортное лечение в санаториях для больных с заболеваниями периферической нервной системы рекомендуют в теплое время года при хроническом течении заболевания и редких приступах.
Положительно влияет рефлексотерапия (иглоукалывание, прижигание, лазеротерапия).
Если консервативная терапия оказывается неэффективной или наблюдаются выраженные побочные действия лекарств, то обсуждается необходимость хирургического вмешательства.
Хирургическое лечение. В 1884 г. американский хирург Д.Э. Мирс при хронической НТН впервые произвел удаление его ганглия. В 1890 г. английский хирург У. Рос и американский хирург Э.
Эндерюс независимо друг от друга разработали специальный метод удаления гассерова узла, который вошел в практику нейрохирургов в конце XIX и начале XX вв.
В настоящее время при НТН используются следующие способы оперативного вмешательства:
- микрохирургическая декомпрессия нерва на выходе из ствола мозга;
- частичная сенсорная ризотомия;
- периферическая блокада или перерезка нерва проксимальнее узла Гассера;
- нейроэктомия;
- криохирургические методы;
- диатермокоагуляция;
- высокочастотное излучение.
Наиболее распространенными современными эффективными методами хирургического лечения НТН являются микроваскулярная декомпрессия и пункционные деструктивные операции.
Среди деструктивных операций, входящих в состав арсенала хирургических вмешательств при НТН, выделяют чрескожную высокочастотную селективную ризотомию (ЧВСР), баллонную микрокомпрессию и глицероловую ризотомию [Wegel G. et al., 2000].
Наиболее распространенным деструктивным методом является ЧВСР, представляющая собой контролируемую термическую деструкцию гассерова узла, которая препятствует передаче сенсорных импульсов и развитию болевых пароксизмов. Локация электрода контролируется по отношению к порциям узла. Этот метод успешно применяется в ведущих клиниках, занимающихся проблемой боли [Григорян Ю.А., 1989; Broggi G. et al., 1990; Taha J.M. et al.,1995].
Значительный опыт ЧВСР накоплен в Mayfield Clinik Chincinati M D John Tew. В этой клинике с использованием данного метода прооперировано более 3 тыс. больных. Хорошие результаты были получены у 93% больных. Рецидивы болей в течение 15 лет наблюдались у 25% больных [Taha J.M., 1995].
Рецидивы болезни в течение первых 5 лет отмечены у 15% больных, до 10 лет – у 7% и от 10 до 15 лет – у 3% больных. Отмечается прямая связь между выраженностью гипалгезии после чрескожной ризотомии, частотой рецидивов болей и дизестезий.
При достижении легкой гипалгезии после операции и наблюдении в течение 3-х лет частота рецидивов болей достигала 60%, при этом дизестезии наблюдаются у 7% больных. При достижении выраженной гипалгезии и наблюдении больных в течение 15 лет частота рецидивов болей составила 25%, вероятность дизестезий увеличилась до 15%.
При получении полной анальгезии после чрескожной ризотомии и наблюдении больных в течение 15 лет частота рецидивов болей наблюдалась в 20% случаев, а число дизестезий увеличилось до 36%. Таким образом, наиболее благоприятным является второй вариант – достижение выраженной гипалгезии.
К сожалению, в нейрохирургические отделения довольно часто попадают больные с запущенными формами НТН, в т. ч. и после многочисленных деструктивных процедур. Это, несомненно, ухудшает функциональный результат нейрохирургических вмешательств и в некоторых случаях требует сложных и более опасных операций на уровне ЦНС [Оглезнев К.Я., Григорян Ю.А., 1990].
Преимущества ЧВСР: бескровность, быстрота и безопасность вмешательства, местная анестезия в качестве обезболивания и, наконец, высокий процент положительных результатов. ЧВСР гассерова узла при НТН и кластерных головных болях является высокоэффективным и безопасным методом хирургического вмешательства.
Течение и прогноз. Обострения заболевания чаще всего бывают весной и осенью. При отсутствии рецидивов прогноз благоприятный.
Поделитесь статьей в социальных сетях
Диагностика и лечение маточных кровотечений пубертатного периода
Зрелость репродуктивной системы достигается аппаратом гипоталамического контроля, который определяет выброс гонадотропинов, стимулирующих гонады. Гонадотропные гормоны, выделяемые в ритмичном цикле, регулируют функцию яичников и матки, формируя менструальный цикл.
Любые грубые поражения этой системы вызывают нарушения менструальной и репродуктивной функции женщины, в т.ч. и маточные кровотечения у девочек-подростков.
Дисфункциональное маточное кровотечение обусловлено нарушением ритмической продукции гипоталамических нейрогормонов, гормонов гипофиза, яичников и других эндокринных желез, не связанных с органическими заболеваниями половой системы и других органов.
Диагностика
Выделяют следующие критерии маточных кровотечений пубертатного периода:
- сбор анамнеза;
- оценка физического и полового развития;
- продолжительность кровяных выделений из влагалища 7 суток на фоне укорочения (35 суток) менструального цикла;
- кровопотеря >80 мл или субъективно более выраженная по сравнению с обычными менструациями;
- наличие межменструальных или посткоитальных кровяных выделений;
- гинекологическое обследование: данные осмотра, вагиноскопия, двуручное, ректально-абдоминальное исследования позволяют исключить наличие инородного тела во влагалище, кондилом, новообразований во влагалище и на шейке матки. Оценивают состояние слизистой оболочки влагалища, эстрогенную насыщенность. Признаки гиперэстрогении: выраженная складчатость слизистой оболочки влагалища, сочная девственная плева, цилиндрическая форма шейки матки, положительный симптом “зрачка”, обильные прожилки слизи в кровяных выделениях. Для гипоэстрогении характерна бледно-розовая слизистая влагалища, ее складчатость слабо выражена, гимен тонкий, шейка матки субконической или конической формы, кровяные выделения без примеси слизи;
- оценка менструального календаря (меноциклограммы);
- уточнение психологических особенностей пациентки.
Лабораторные исследования:
- клинический анализ крови с гемосиндромом;
- биохимический анализ крови — исследование концентраций глюкозы, креатинина, билирубина, мочевины, сывороточного железа, трансферрина;
- исследование концентраций гормонов в крови — определение концентраций тиреотропного гормона (ТТГ) и свободного тироксина (Т4) для уточнения функции щитовидной железы, эстрадиола, тестостерона, дигидроэпиандростерон-сульфата, суточного ритма секреции кортизола для исключения врожденной гиперплазии коры надпочечников, пролактина (не
- тест толерантности к углеводам при синдроме поликистозных яичников (СПКЯ) и избыточной массе тела (индекс массы тела равен 25 кг/м2 и выше).
Инструментальные методы исследования:
- мазок из влагалища на флору, диагностика с использованием полимеразной цепной реакции для исключения урогенитальной инфекции;
- вагиноскопия, кольпоскопия;
- рентгенография черепа с проекцией турецкого седла;
- магнитно-резонансная томография (МРТ) головного мозга при подозрении на опухоль;
- электроэнцефалография, реоэнцефалография;
- ультразвуковое исследование (УЗИ) органов малого таза позволяет уточнить размер матки и состояние эндометрия для исключения беременности, порока развития матки и влагалища, патологии тела матки и эндометрия (аденомиоз, полипы или гиперплазия эндометрия, эндометрит), оценить размеры и структуру, объем яичников, исключить функциональные кисты — фолликулярные, желтого тела, объемные образования придатков матки;
- гистероскопия, раздельное диагностическое выскабливание слизистой матки.
Дифференциальная диагностика
Кровотечения из половых путей в пубертатном периоде могут быть обусловлены целым рядом заболеваний.
Прежде всего необходимо проводить дифференциальную диагностику МКПП с кровотечениями на фоне заболеваний крови, в пользу которых свидетельствуют следующие особенности: подкожные петехиальные кровоизлияния вызванные мелкими травмами, кровотечения из носа и десен, упорные маточные кровотечения.
- Дефекты свертывающей системы крови тромбоцитопении, апластические анемии, наследственные нарушения коагуляционного гемостаза (болезнь Виллебранда), геморрагический васкулит (болезнь Шенлейна — Геноха), тромбоцитопеническая пурпура (болезнь Верльгофа). Девушки с болезнью Верльгофа с раннего возраста страдают носовыми кровотечениями, повышенной кровоточивостью при порезах и ушибах, после экстрактации зубов, на коже больных, как правило, видны множественные кровоподтеки, петехии.
- Органическая патология в половой системе: аномалия развития половых органов, гормонпродуцирующие опухоли яичников, эндометриоз, аденомиоз, рак шейки и тела матки (редко).
- Маточные кровотечения на фоне аденомиоза характеризуются выраженной дисменореей, длительными мажущими кровяными выделениями с характерным коричневым оттенком до и после менструации. Диагноз подтверждается результатами УЗИ и гистероскопией.
- При воспалительных заболеваниях половых органов маточные кровотечения, как правило, имеют ациклический характер. Беспокоят пациенток боли в нижних отделах живота, обильные бели вне менструации.
- Травма наружных половых органов и влагалища.
- Беременность с начавшимся и неполным абортом.
- СПКЯ. При маточных кровотечениях пубертатного периода с формирующимся СПКЯ наряду с жалобами на задержки менструаций имеют место избыточный рост волос, угри на лице, груди, плечах, спине, ягодицах и бедрах, есть указания на позднее менархе с прогрессирующими нарушениями менструального цикла по типу олигоменореи.
- Нарушения функции щитовидной железы. МКПП возникают, как правило, у больных с субклиническим или клиническим гипотиреозом. Больные жалуются на зябкость, отечность, увеличение массы тела, снижение памяти, сонливость, депрессию. При гипотиреозе пальпация и УЗИ позволяют выявить ее увеличение, а осмотр больных — наличие сухой субиктеричной кожи, пастозность тканей, одутловатость лица, увеличение языка, брадикардию. Уточнить функциональное состояние щитовидной железы позволяет определение ТТГ, свободного Т4 в крови.
- Гиперпролактинемия. Для исключения гиперпролактинемии как причины маточных кровотечений пубертатного периода показаны осмотр и пальпация молочных желез с уточнением характера отделяемого из сосков, определение содержания пролактина в крови, МРТ головного мозга.
Желательно проведение консультаций таких специалистов, как эндокринолог (при подозрении на патологию щитовидной железы), гематолог (при заболеваниях свертывающей и антисвертывающей систем крови), фтизиатр (при МКПП на фоне длительного стойкого субфебрилитета, ациклическом характере кровотечений, нередко сопровождающихся болевым синдромом, при отсутствии патогенного инфекционного агента в отделяемом мочеполового тракта, относительном или абсолютном лимфоцитозе в общем анализе крови, положительных туберкулиновых пробах), педиатр (при МКПП на фоне хронических системных заболеваний), невролог и окулист.
Основные принципы терапии маточных кровотечений у подростков
Основными принципами лечения МКПП являются:
- остановка кровотечения;
- регуляция менструального цикла;
- профилактика рецидивов кровотечения.
С целью остановки кровотечения и нормализации гемостаза назначаются симптоматическая терапия, включающая средства, сокращающие матку; кровоостанавливающие, укрепляющие сосудистую стенку, препараты, содержащие железо, гемостимулирующие; витамины; седативная терапия; физиотерапия: эндоназальный электрофорез с витамином В1 в течение 10 дней, иглорефлексотерапия (показаниями являются маточные кровотечения без анемии и с легкой степенью анемии в 10—13 лет, без выраженных нарушений гормонального статуса в 14—17 лет).
Всем пациенткам, поступившим с маточным кровотечением, выявленными нарушениями свертывающей и антисвертывающей системы крови, проводится специфическое лечение.
Применение симптоматической терапии не оказывает существенного действия на эндокринный статус девочек с МКПП.
Однако через 3 месяца после лечения при применении симптоматической терапии у девочек всех возрастных групп происходит повышение уровня эстрадиола до 340 (259—468) нмоль/л и прогестерона до 4,1 нмоль/л, что свидетельствует об активности гонадной функции.
Повышение уровня фоликулстимулирующего гормона до 4,9 (0,7—36) МЕ/л и лютеинового гормона до 9,9 (1,6—58,1) МЕ/л отмечено только в группе девочек старшего возраста. Концентрация кортизола не выходит за пределы во всех возрастных группах.
При применении иглорефлексотерапии у 61,7% обследуемых с МКПП через 3 месяца после лечения повышалась функция яичников и цикл становился овуляторным (концентрация прогестерона в крови повышалась до 14,9—19,9 нмоль/л).
По данным УЗИ, при гемостазе симптоматическими средствами отмечается прогрессивное увеличение яичников к 21—23-му дню менструального цикла у всех больных по сравнению с таковыми во время кровотечения.
Толщина эндометрия при этом виде гемостаза к 21—23-му дню цикла увеличивается в 1,7 раза. Данный комплекс проводится в течение 3—5 дней в зависимости от эффекта и исходного состояния организма девочки.
При положительной динамике терапию проводят еще в течение недели до достижения гемостатического эффекта.
При неэффективности симптоматической терапии в течение 4—6 дней у пациенток с легкой степенью анемии, 2—3 дней — у девочек с анемией средней тяжести и 6—12 часов — у больных с тяжелой анемией показан гормональный гемостаз комбинированными эстроген-гестогенными препаратами на фоне продолжающегося введения симптоматических препаратов. Используются две схемы введения: по 2—3 таб.
в день до достижения гемостаза с последующим снижением дозы до 1 таб. и продолжительностью курса лечения 21 день или по 2 таб. в день в течение 10 дней. Последняя схема лечения чаще применяется у девочек с анемией средней степени тяжести, тогда как длинная схема — у пациенток с тяжелой анемией в основном из-за отсутствия компенсации кровопотери за столь короткий промежуток времени.
По показаниям (продолжающееся обильное кровотечение, снижение гемоглобина ниже 90 г/л, гематокрит до 25%, отсутствие эффекта от проводимой консервативной, в том числе и гормональной терапии, подозрение на органическую патологию эндометрия (увеличение М-Эхо на УЗИ свыше 15 мм) даже на фоне мажущих выделений, с согласия родителей и пациентки проводится хирургический гемостаз: раздельное диагностическое выскабливание слизистой полости матки и цервикального канала под контролем гистероскопии. Операция производится под в/в обезболиванием. Для профилактики разрыва гимена обкалывают область вульварного кольца 0,25% раствором новокаина с лидазой (64 ЕД).
При гистероскопии в матке может быть железисто-кистозная гиперплазия эндометрия, полип эндометрия, аденомиоз.
Результаты исследования агрегационной активности эритроцитов свидетельствуют, если у девочек с легкой и средней степенью анемии после гормональной терапии интенсивность агрегации эритроцитов повышается только на 3%, то у больных с тяжелой степенью анемии она возрастает в 1,2 раза по сравнению с этим показателем до лечения и в 1,6 раза по сравнению с таковым у здоровых. При этом величина показателя составляет 48,0±0,6% оптической плотности, достигая у больных с наиболее обильным и длительным кровотечением и трехкратными переливаниями крови 60—65% оптической плотности.
Включение реополиглюкина, АТФ, свежезамороженной плазмы в комплекс лечебных мероприятий при МКПП является патогенетически обоснованным, т.к. оказывает влияние как на реологические и коагуляционные свойства крови больных, так и на адаптационные возможности организма.
Если на фоне маточного кровотечения развивается синдром диссеминированного внутрисосудистого свертывания крови, необходимо вводить гепарин из расчета 100 ЕД/кг в сутки и в/в — свежезамороженную плазму до 1 л в сутки (в 2—3 приема).
Всем больным с МКПП показаны препараты железа для предотвращения железодефицитной анемии (ЖДА). Дефицит железа относится к наиболее распространенным в мире патологическим состояниям. Среди всех анемий удельный вес ЖДА составляет 70—80%. По данным ВОЗ, ЖДА выявляется у 1,8 млрд обитателей нашей планеты, а дефицит железа определяют у каждого третьего жителя Земли (3,6 млрд человек).
Согласно данным литературы 85% детей раннего и более 30% школьного возраста страдают дефицитом железа.
У девочек-подростков наиболее часто дефицит железа определяется в период скачка роста (пубертатный спурт), в период менархе и при злоупотреблении редуцированными диетами (вегетарианство, преднамеренное голодание, обедненный железосодержащими продуктами рацион питания).
У большинства людей, особенно у детей и женщин, дефицит железа протекает латентно и выявляется только при анализе электролитного состава плазмы крови.
Железо является незаменимым микроэлементом, участвующим в транспорте кислорода (миоглобин, гемоглобин) и формировании активных окислительно-восстановительных ферментов (оксидазы, гидроксилазы, супероксиддисмутазы). От суммарного содержания железа в плазме крови зависит уровень жизненно важных железосодержащих депо-комплексов: трансферрина, ферритина, гемосидерина, сидерохромов и лактоферрина. Дисбаланс или хроническая недостаточность железа в организме способствует повышенному накоплению токсических металлов в нервной системе.
У девочек с МКПП в период становления менструальной функции возникает ЖДА, которая требует лечения. Только препараты железа позволяют ликвидировать ЖДА.
Профилактика рецидивов маточных кровотечений пубертатного периода
После остановки кровотечения неотъемлемым компонентом в лечении МКПП должен быть успешно проведенный период реабилитации, который начинается после эффективного лечения с восстановлением ритма менструаций и завершается появлением овуляции.
В среднем его продолжительность составляет от 2 до 6 месяцев, в течение которых устраняются этиологические факторы МКПП, достигается нормализация функции гипоталамо-гипофизарно-яичниковой системы.
Всем пациенткам с МКПП в анамнезе рекомендуется следующая схема ведения реабилитационного периода:
- соблюдение режима дня, полноценное питание, умеренная физическая активность (лучший вариант спортивных мероприятий — посещение бассейна);
- коррекция психотравмирующей ситуации дома или в школе с помощью психолога (если она имела место), седативная терапия в течение 2—3 месяцев;
- санация очагов хронической инфекции;
- нормализация массы тела при отклонении от нормы;
- девочкам 10—13 лет — циклическая витаминотерапия в течение трех менструальных циклов;
- девочкам 14—17 лет комбинированные эстроген-гестагенные препараты назначают не более трех менструальных циклов;
- выявление эндометриоза требует диспансерного наблюдения у гинеколога и проведения специфического консервативного и симптоматического лечения во время менструации (обезболивающие и кровоостанавливающие препараты);
- иглорефлексотерапия: 2—3 курса по 10 сеансов у девочек 10—13 лет;
- физиотерапия: эндоназальный электрофорез с витамином В1 10 дней;
- бальнео- и талассотерапия в летние месяцы без климатических перепадов температуры.
При выявлении гормональных отклонений работы периферических эндокринных очагов (щитовидная железа, надпочечники) проводится коррекция совместно с эндокринологом.
Таким образом, знание этиологии МКПП определяет выбор этиопатогенетической терапии, направленной на ликвидацию патологического воздействия на центральные мозговые структуры, улучшение трофики и кровоснабжения мозга, нормализацию нейротрансмиттерного звена регуляции основного обмена пациентки. Для коррекции периферического звена гипоталамо-гипофизарно-гонадной системы рекомендуется назначить лечение комбинированными эстроген-гестагенными препаратами, при признаках инфантилизма, гипоэстрогении, задержки полового развития — циклическую гормонотерапию.
Таким образом, несмотря на достигнутые успехи в диагностике и разработке различных методов терапии МКПП, проблема эта остается актуальной.
Прогноз
У большинства девочек-подростков лекарственная терапия эффективна, и в течение первого года у них формируются овуляторные менструальные циклы и нормальные менструации.
Прогноз при МКПП, связанных с патологией системы гемостаза или системными хроническими заболеваниями, зависит от степени компенсации имеющихся нарушений.
Девочки, сохраняющие избыточную массу тела и имеющие рецидивы маточных кровоточений в возрасте 14—19 лет, должны быть включены в группу риска по развитию патологии эндометрия.
Схема поэтапного обследования девочек, страдающих МКПП
Успех терапии МКПП определяется правильной организацией выявления и медико-социальной адаптации этого контингента юных пациенток, от здоровья которых в немалой степени зависит и здоровье будущего поколения нашей страны. Правильная медицинская организация должна быть направлена на:
- своевременную диагностику состояний, сопровождающихся МКПП;
- проведение адекватной терапии и контроль за ее эффективностью;
- обязательную полноценную реабилитацию девочек-подростков с МКПП в последующем.
С этой целью нами разработана схема поэтапного обследования пациенток с МКПП.
В.Ф. КОКОЛИНА, профессор кафедры акушерства и гинекологии педиатрического факультета РГМУ, доктор медицинских наук
Физиотерапия
Значительная роль в лечении ЛОР-заболеваний принадлежит методам физиотерапии.
Основными задачами физиотерапии при лечении ЛОР-заболеваний являются — уменьшение воспаления, уменьшение отека, десенсибилизация, улучшение микроциркуляции, репарации и регенерации слизистой оболочки носа. Соответственно, физические методы лечения направлены на:
- уменьшение проявлений интоксикации (бактерицидные и вирусоцидные методы — эндоназальный электрофорез антибактериальных препаратов, КУФ-облучение слизистой оболочки носа, местная дарсонвализация, ультразвуковая терапия, ингаляционная терапия интерфероном)
- снижение отека (методы, раздражающие свободные нервные окончания — ножные ванны)
- уменьшение воспаления (противовоспалительные методы — низкоинтенсивная УВЧ-терапия, СВЧ-терапия, СУФ-облучение рефлексогенных зон, красная лазеротерапия, эндоназальный электрофорез противовоспалительных средств)
- противоаллергическое действие (мембраностабилизирующие методы — лекарственный электрофорез, низкочастотная магнитотерапия, десенсибилизирующие — эндоназальный электрофорез кальция, цинка или меди, ультрафонофорез гидрокортизона, хлоридно-натриевые ванны)
- вегетокорригирующие методы (электросонтерапия, транскраниальная амплипульстерапия, гальванизация воротниковой области, кальций-магний-электрофорез, местная дарсонвализация воротниковой области)
- трофостимулирующие методы (электрофорез йода, никотиновой кислоты, грязевых препаратов, пелоидотерапия, массаж)
- иммунокоррегирующие (ЛОК, высокочастотная магнитотерапия тимуса, талассотерапия, скипидарные и морские ванны)
Особой осторожности требует применение физиотерапии при хронических патологических процессах уха, горла и носа.
По мере развития в патологический процесс вовлекается все больше структурно-морфологических единиц, нарушается функция центральных регулирующих механизмов, нарастают явления перестройки реактивности, изменяется функционирование эндокринной системы, нарушаются нормальные биологические ритмы, изменяется характер взаимодействия организма с факторами внешней среды.
При хроническом патологическом процессе доминирующая в настоящий момент симптоматика не всегда является отражением основных патогенетических звеньев заболевания. В этих условиях имеет значение правильное решение вопроса о причинно-следственной связи групп патологических признаков.
Физиотерапия хронических заболеваний ЛОР-органов должна назначаться с учетом всех патологических изменений как непосредственно в области уха, горла или носа, так и тех органов и систем, которые явились причиной заболевания или были вовлечены в патологический процесс вторично.
Оценка эффективности физиотерапии хронических патологических процессов и прогнозирование эффекта осуществляются не ранее чем после проведения 10-12 процедур. Следует также учесть, что после первых 3-4 процедур у некоторых больных наступает ухудшение состояния. Если такое ухудшение не сопровождается выраженными нарушениями общего состояния, физиотерапию отменять не следует.
С целью предотвращения энергетической перегрузки больного целесообразно составление плана лечения, в котором определяется последовательность курсовых воздействий.
При лечении хронических заболеваний в стадии обострения никогда не следует ограничиваться устранением признаков обострения. В период ремиссии больному проводится полный курс физиотерапии, направленный на повышение адаптационных возможностей систем биологического регулирования.
- Клиника профессора Горбаковапредлагает своим пациентам наиболее действенный способ лечения самых разнообразных ЛОР-заболеваний, в том числе хронического тонзиллита, с помощью новейшего ультразвукового аппарата «Тонзиллор».
- Лечение на аппарате «Тонзиллор» на сегодняшний день считается одним из самых лучших и наиболее эффективных способов лечения заболеваний ЛОР-органов.
- Это современное ультразвуковое оборудование предназначено для проведения консервативного и хирургического лечения различных ЛОР-заболеваний (ухо, горло, нос).
- Воздействие энергии низкочастотных ультразвуковых колебаний и вакуума на пораженные болезнью биологические ткани происходит двумя способами:
- контактно;
- через жидкие лекарственные препараты.
Лечение при помощи аппарата «Тонзиллор» является высокоэффективным особенно прилечении хронического тонзиллита… Аппарат сочетает действия как фонофореза, так и ультразвука. Ультразвуковые волны оказывают действенное спазмолитическое и обезболивающее, а также общетонизирующее и противовоспалительное действия.
В результате действия ультразвуковых волн происходит уменьшение воспалений, болей, зуда, отёков, усиливаются процессы регенерации. Система «Тонзиллор» применяется для санирования миндалин, которая позволяет в то же время отсасывать и промывать содержимое из лакун миндалин с дальнейшей импрегнацией при помощи ультразвука. Курс лечения подразумевает5-10 сеансов.
Зачастую оториноларингологи сочетают фонофорез с промыванием миндалин при помощи Тонзиллора. Фонофорез представляет собой инъекцию лекарственного вещества при помощи ультразвуковой терапии.
Данный метод лечебной терапии имеет огромные преимущества перед общими введениями лекарственных средств в организм.
С помощью ультразвука весь объём лекарственных препаратов попадает прямо в больную область, не задевая соседние.
В итоге лекарство попадает в необходимое место, не попадая в другие ткани и органы. Это в свою очередь даёт возможность использовать такие лекарства, при которых общее введение даёт побочные эффекты.
Показания к лечению с использованием аппарата «Тонзиллор»:
- хронический тонзиллит, фарингит;
- хронический средний отит (эпи — и мезотимпанит); болезни трепанационной полости (состояние после радикальной операции на среднем ухе);
- острый и хронический наружный отит;
- хроническая сенсоневральная тугоухость, субъективный ушной шум;
- острый и хронический аденоидит;
- острый и хронический ринит, ринофарингит.
Абсолютными противопоказаниями являются различные заболевания:
- Туберкулез;
- Нарушенное функционирование вегетативной нервной системы;
- Злокачественное новообразование, имеющее любую локализацию;
- Гипертония высокой степени.
Также различают относительные либо временные противопоказания:
- Воспалительные процессы, сопровождающиеся повышением температуры тела;
- Инфекционные заболевания острой формы;
- Первый и третий триместр беременности;
- Отслойка сетчатки глаза.
Электрофорез
В лечебную практику лекарственный электрофорез введен эмпирически в 1802 г. Термин «электрофорез» состоит из двух частей — «электро» и «форез», где «электро» означает электрический ток, а «форез» переводится с греческого как перенос.
Применительно к медицинской практике, электрофорез представляет собой метод электротерапии, который основан на эффектах постоянного тока и действии лекарственных препаратов, доставляемых при помощи того же тока.
Электрофорез обладает противовоспалительным, обезвоживающим, (способствует выходу жидкости из тканей и сходу отеков, обезболивающим, успокаивающим, сосудорасширяющим, расслабляющим (особенно в отношении мышц) действиями, нормализует обмен веществ, питание органов и тканей.
В соответствии с ионной теорией лекарственные вещества при электрофорезе вводятся в организм соответственно их полярности: катионы — с анода, анионы — с катода.
Преимущества лечебного электрофореза:
- введение малых, но достаточно эффективных доз действующего вещества;
- накопление вещества и создание депо, пролонгированность действия;
- введение в наиболее химически активной форме — в виде ионов;
- возможность создания высокой местной концентрации действующего вещества без насыщения им лимфы, крови и других сред организма;
- возможность введения вещества непосредственно в очаги воспаления, блокированные в результате нарушения локальной микроциркуляции;
- лечебное вещество не разрушается;
- слабый электрический ток благоприятно влияет на реактивность и иммунобиологический статус — тканей;
- введение дозированных малых концентраций лекарственных веществ для исключения побочных явлений от применения;
- длительная задержка ионов лекарственного вещества в кожном депо и последующее медленное равномерное поступление их в организм больного;
- отсутствие раздражающего действия лекарственных веществ на слизистые оболочки желудка и кишечника.
- Метод электрофореза обеспечивает пролонгированное действие лекарства, что вызвано его медленным (от 1-3 до 15-20 дней) поступлением из кожного депо во внутренние среды организма.
- Введение препаратов с помощью электрофореза безболезненно, не сопровождается повреждением кожи и слизистых, не вызывает выраженных неприятных ощущений.
- Фармакотерапевтическое действие лекарств может заметно усиливаться вследствие введения их в ионизированном состоянии и на фоне гальванизации.
- Важнейшими достоинствами электрофореза являются быстрота наступления эффекта, возможность применения в острых стадиях патологического процесса и более экономное расходование лекарств.
В лор практике электрофорез используется для лечения таких заболеваний как:
- хронический тонзиллит,
- экссудативный отит,
- вазомоторный ринит,
- аллергический ринит и др.
Процедуры электрофореза проводятся ежедневно, или через день.
После прохождения полного курса его можно повторить вновь при необходимости, но не ранее, чем через 2-3 месяца.
Дети старше 1 года не имеют ограничений для лечения электрофорезом, кроме обусловленных противопоказаниями для лекарственного препарата.
Противопоказания к электрофорезу
Опухоли любой локализации; сердечная недостаточность; острая фаза воспалительного процесса; повышенная температура тела; бронхиальная астма; нарушения свертываемости крови с наличием кровоточивости и склонности к кровотечениям; экзема; дерматит; нарушение чувствительности кожных покровов; ранки, порезы в области наложения лекарственных прокладок; непереносимость электрического тока; аллергия или чувствительность к препарату, который требуется ввести при помощи электрофореза.
Магнитотерапия
Основана на воздействии на организм постоянного магнитного поля относительно большой напряжённости.
В отличие от высокочастотных электромагнитных полей, практически не имеет тепловых эффектов, и в отличие от индуктотермии, не оказывает побочного гипотензивного действия, что значительно расширяет показания к данной терапии.
Характеризуется болеутоляющим, успокаивающим, противовоспалительным действием, снижает свёртываемость крови. Показана при острых, подострых и хронических воспалительных процессах.
Ультразвуковая терапия
В основе биологического действия ультразвуковых колебаний (более 16 000 Гц), не слышимых человеческим ухом, лежат механический, тепловой и физико-химический факторы.
В результате происходит микромассаж клеток организма, повышение тепловой энергии в них, за счет которой стимулируются биохимические и биофизические процессы. Ультразвук обладает обезболивающим, десенсибилизирующим, противовоспалительным и тонизирующим действием. Применяется при невралгиях, рубцовых изменениях в тканях. Широкое применение находит при лечении внутренних и ЛОР-заболеваний.
Ингаляции в лечении ЛОР-болезней
Ингаляционная терапия назначается при тех же показаниям, что и при терапии лекарственным электрофорезом.
Ингаляционная терапия является одним из основных компонентов комплексных программ. Для ингаляций используют йодбромистые, сульфидные, щелочные, радоновые воды. Гидроаэроионизация минеральными водами увлажняет слизистую оболочку носа, глотки, гортани, способствует разжижению слизи, раздражая многочисленные рецепторы, заложенные в слизистых, оказывает нейрорефлекторное действие.
Довольно широко применяются тепловлажные ингаляции с экстрактами лекарственных трав, ультразвуковые ингаляции с минеральными водами, масляные ингаляции, небулайзерные ингаляции с бронхолитиками и отхаркивающими препаратами.
Для распыления аэрозоля используются различные ингаляторы: компрессорные, пневматические, ультразвуковые, паровые и тепловлажные, небулайзеры (лат. nebula — туман).
Противопоказания
Те же, и с учётом возможной гиперчувствительности к компонентам состава, применяемого для ингаляции.
Особенно эффективны при заболеваниях ЛОР-органов ингаляции серосодержащими водами — сульфидными, сульфатными и сульфатно-гидрокарбонатными, которые широко применяются на курортах Италии: Тиволи, Монтепульчано Терме и Франции: Экс-ле-Бен, Энген ле Бен. Сульфатные кальциевые воды Энгена (Франция) особенно показаны для детей, часто болеющих простудными заболеваниями (лечение детей с трёх лет).
